Polycythemia Vera
PV (Polycythemia Vera)
PV (Polycythemia Vera)
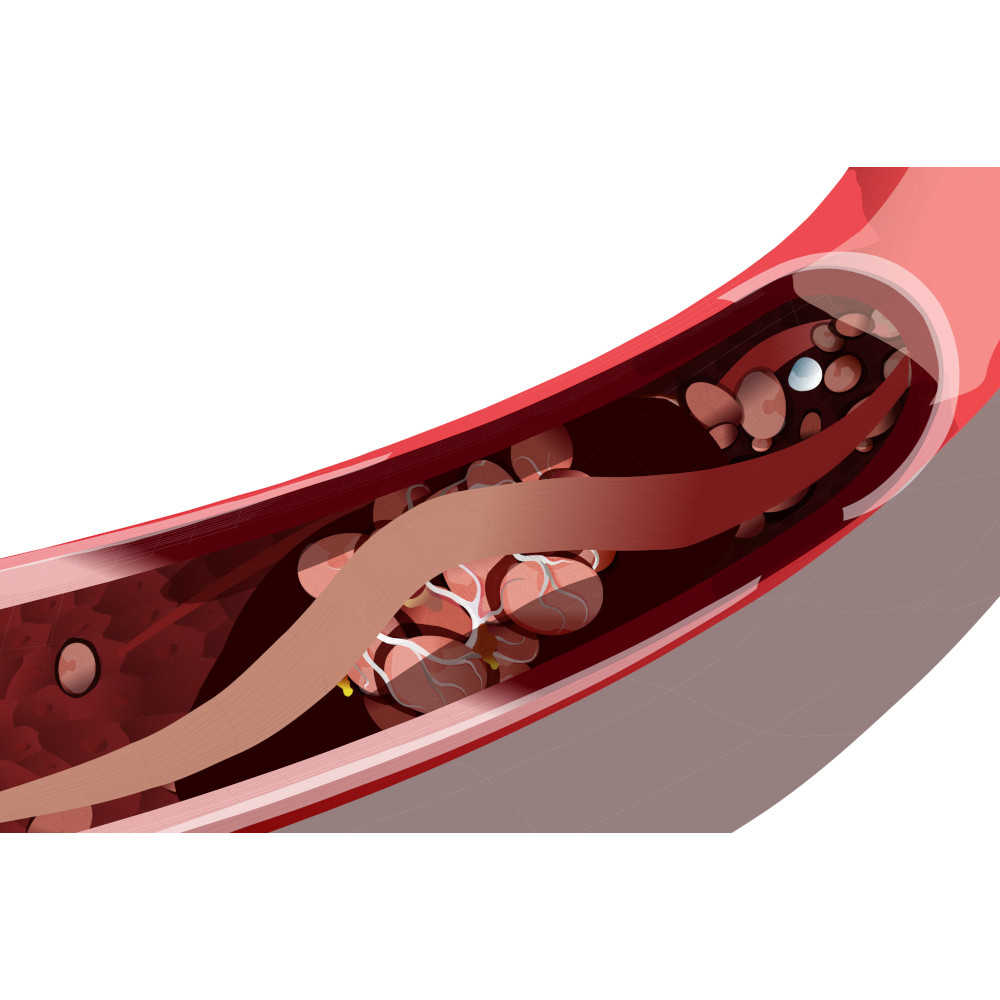
Die Polycythaemia vera (PV) ist eine langsam fortschreitende, chronische Erkrankung der blutbildenden Zellen im Knochenmark und zählt zur Gruppe der myeloprofiliativen Neoplasien (MPN). PV ist also eine Form von Blutkrebs, bei der es zu einer abnormalen Vermehrung aller drei Arten von Blutzellen kommt, insbesondere aber der roten Blutkörperchen (Erythrozyten). Infolge des Übermaßes an roten Blutzellen wird das Blut zähflüssiger, es verdickt. Dadurch erhöht sich das Risiko für Durchblutungsstörungen und dass Blutgefäße verstopfen (Embolien) oder Blutgerinnsel entstehen (Thrombosen). Werden diese Blutgerinnsel verschleppt, droht ein Herzinfarkt, ein Schlaganfall oder eine Lungenembolie.
Der komplizierte Name der Krankheit stammt aus dem Griechischen: Poly = viele, cyt = Zellen, haemia = Blut. Der Zusatz „vera“ ist lateinisch und bedeutet wahr.
PV wird zu den seltenen Erkrankungen gezählt. Etwa 1 von 33.000 Personen erkrankt pro Jahr. Ab dem 60. Lebensjahr ist das Krankheitsrisiko am höchsten.
Männer sind etwas häufiger betroffen als Frauen.
Die genauen Ursachen dieser gestörten Blutzellproduktion sind noch unbekannt. Fast alle (98%) der PV-Erkrankungen basieren jedoch auf einer Veränderung im JAK-Gen (Januskinase 2). Dieses Enzym ist für die Signalübertragung innerhalb der Zelle zuständig und steuert so die Zellteilung. Eine JAK2-Mutation bewirkt eine dauerhafte Aktivierung dieses Enzyms und führt zu einer ununterbrochenen Teilung der Stammzellen.
PV ist in allen Fällen erworben und keine Erbkrankheit. Sie wird laut heutigem Wissensstand also nicht von den Eltern an die Kinder weitergegeben.
Ob auch ein bestimmter Lebenswandel, Umwelteinflüsse oder der gehäufte Kontakt mit bestimmten Chemikalien Einfluss auf die Entstehung einer PV haben, kann noch nicht gesichert gesagt werden. Vermutlich entwickelt sich die Erkrankung zufällig.
Viele Betroffene haben bei der Diagnose keine spürbaren Symptome, da diese meist erst schleichend auftreten und auch sehr unspezifisch sind. Werden sie spürbar, können je nach Krankheitsstadium folgende Beschwerden auf eine PV schließen:
Allgemeinbefinden:
Haut:
Blut:
Schmerzen:
Die Erkrankung verläuft in der Regel sehr langsam und ist durch zwei Stadien gekennzeichnet:
Als chronisch bezeichnet man einen Krankheitsverlauf von bis zu 20 Jahren.1 Diese Phase ist durch eine gesteigerte Blutbildung, u.a. der Erythrozyten, gekennzeichnet und wird von einer zunehmenden Vergrößerung der Milz begleitet. Die erhöhte Anzahl der Erythrozyten bestimmt das klinische Bild und kann zu bedrohlichen Komplikationen führen, wie zum Beispiel zu Verschlüssen der Blutgefäße (Thromboembolien).
Die Spätphase, auch „Spent“ Phase genannt, ist gekennzeichnet durch einen Rückgang der Erythrozyten Bildung, eine Zunahme der Milzgröße und des Weiteren einer Veränderung des Knochenmarkes. Das klinische Bild der PV ändert sich somit und kann in manchen Fällen zu einem Übergang in eine der folgenden beiden Erkrankungen führen:
Das Risiko einer Post-PV-MF steigt mit Länge der chronischen Phase. 20 Prozent der Post-PV-MF-Patienten erkranken schließlich an einer AML.1 Der direkte Übergang in eine AML ist selten.

Da diese Erkrankung des Knochenmarks im Anfangsstadium meist keine Beschwerden verursacht, ist ihre Entdeckung oft ein Zufallsbefund im Rahmen einer routinemäßigen Blutuntersuchung. Manche Patienten bringt eine Durchblutungsstörung oder starker Juckreiz bei Kontakt mit Wasser zum Arzt.
Man spricht von PV, wenn
Die Diagnose einer PV ist sehr komplex, weshalb ein Spezialist für gut- und bösartige Erkrankungen des Blutes (Hämatologe) hinzugezogen werden sollte. Wichtig im Rahmen der Diagnose ist die Abgrenzung zu anderen Erkrankungen, bei denen es zu einer übermäßigen Vermehrung der roten Blutkörperchen kommt, sowie das Ausschließen von Grunderkrankungen des Herzens, der Lunge, der Niere oder der Leber.
Die Diagnose erfolgt in mehreren Schritten:
Das ausführliche Gespräch steht am Beginn jeder Diagnosefindung. Dabei fragt der Arzt nach den Beschwerden, nach Vorerkrankungen und ob ähnliche Krankheiten schon einmal bei einem Familienmitglied aufgetreten sind.
Im Rahmen einer körperlichen Untersuchung wird die Haut auf Veränderungen untersucht, die Milz- und Lebergröße abgetastet etc. Auch per Ultraschall lässt sich dies feststellen, ob diese Organe vergrößert sind.

Eine erhöhte Anzahl an roten Blutkörperchen (Erythrozyten) sowie ein erhöhter Hämoglobin- (roter Blutfarbstoff) und Hämatokritwert (gibt Auskunft über die Viskosität des Blutes, also wie dünn- oder dickflüssig es ist), sind das Hinweise auf eine PV. Auch eine zu hohe Zahl an Thrombozyten können auf eine Polycythaemia vera-Erkrankung deuten.
Bei fast allen PV-Erkrankten wird eine genetische Mutation im JAK-2 Gen festgestellt. Mit Hilfe einer molekulargenetischen Analyse ist es möglich, diese Veränderung in den Blutzellen zu erkennen.
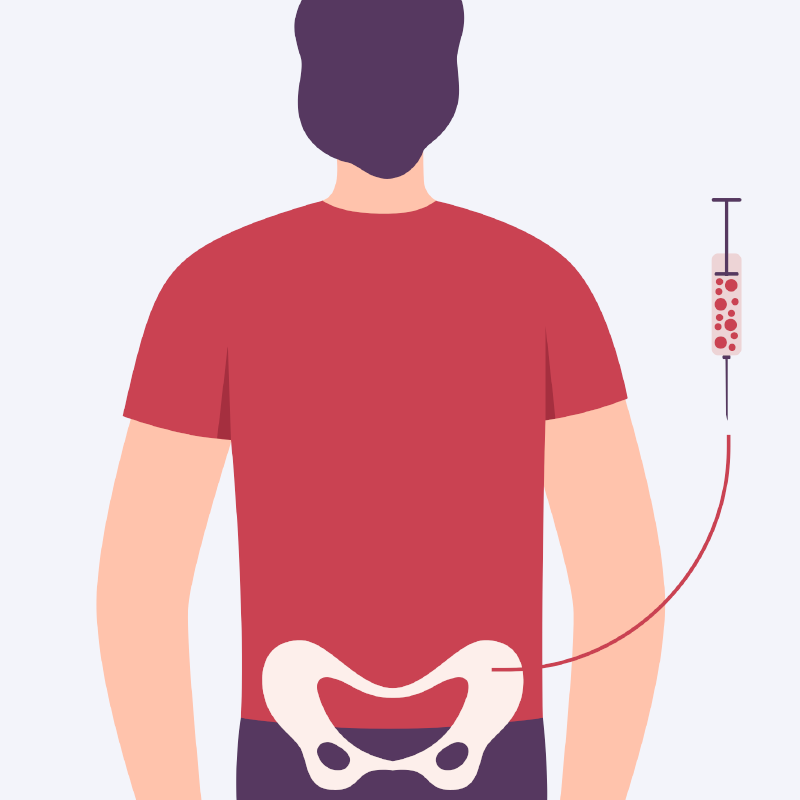
Eine Knochenmarkpunktion sichert die Diagnose ab. Dabei wird eine Gewebeprobe aus dem Knochenmarkt entnommen und die Zellbeschaffenheit unter dem Mikroskop untersucht.
Neben allgemeinen Maßnahmen wie Gewichtsnormalisierung, regelmäßige Bewegung, Vermeiden von langem Sitzen und Nikotinkonsum stehen abhängig vom Krankheitsverlauf unterschiedliche Medikamente bzw. Wirkstoffe zur Verfügung.
Die Therapie einer PV hat zum Ziel, die Beschwerden der Patienten zu lindern und Komplikationen wie Thrombosen oder Embolien zu vermeiden. Behandelt wird mit Medikamenten, die die Zellteilung hemmen, die Blutgerinnung verlangsamen und die Fließeigenschaft des Blutes verbessern. Je nach Behandlungserfolg und -verlauf können verschiedene weitere Therapien zur Anwendung kommen, darunter Interferon alpha (IFN), Hydroxyurea oder JAK-Inhibitoren.
Die schnellste und einfachste, aber nicht langfristige Methode den Hämatokritwert zu senken und damit das Blut wieder dünnflüssiger zu machen ist, übermäßige Blutzellen mittels Aderlass (Phlebotomie) zu entfernen. Durch die Gabe von Acetylsalicylsäure (ASS) kann zusätzlich das Blut verdünnt werden und es kommt zur Verlangsamung der Blutgerinnung. Wenn das Risiko für Komplikationen erhöht ist oder die Erkrankung bereits weiter vorangeschritten ist stehen mit derzeitigem Stand milde Chemotherapien, wie die Gabe von Hydroxyurea und Interferon alpha (IFN) für die Primärtherapie der PV verfügbar. Beide Substanzen haben das Ziel die Zahl der Blutzellen zu reduzieren, indem sie die Teilung von Zellen im Knochenmark hemmen und die Blutbildung somit eingeschränkt wird.
Bei Nichtansprechen der Erstlinientherapie (Aderlass, Acetylsalicylsäure, ASS, Hydroxyurea, IFN) ist ein Umstellen auf eine Zweitlinientherapie notwendig. Dazu steht die Therapie mit Januskinase (JAK)-Hemmern zur Verfügung. JAK-Hemmer hemmen in den betroffenen Zellen die Enzyme Januskinase 1 und 2 (JAK1, JAK2) und blockieren ihre Signalfunktion, die sie in den Zellen besitzen. Da diese Medikamente am Ort der Krankheitsentstehung wirken, werden sie als zielgerichtete Therapie bezeichnet.
Bei der PV kann unter Umständen auch eine operative Entfernung oder eine Verkleinerung der Milz sinnvoll sein.
Die einzige Möglichkeit eine PV zu heilen, ist eine allogene Stammzellentransplantation. Dabei wird kein körpereigenes Material verwendet, sondern die Blutstammzellen einer anderen Person. Jedoch ist die Stammzellentransplantation mit hohen gesundheitlichen Risiken behaftet und nicht für jeden Patienten geeignet.
Die PV ist eine Erkrankung mit günstiger Prognose. Die meisten Patienten haben eine nahezu normale Lebenserwartung. Voraussetzung ist eine adäquate Behandlung, die strikt eingehalten wird.
Ein gesunder Lebensstil trägt zu einer besseren Lebensqualität bei. Dabei sollte auf eine gesunde, leicht verdauliche sowie eisenarme Ernährung geachtet werden.
Geeignete Sportarten sind unter anderem Wandern, Joggen, Fahrradfahren, Schwimmen, Tennis, Golf und Tanzen, denn Ausdauersport hat eine positive Wirkung auf das Kreislaufsystem und kann somit zu einer verbesserten Durchblutung beitragen. Autogenes Training, Meditation, progressive Muskelentspannung, Visualisierungen oder Yoga sind für viele Patienten gute Maßnahmen zur Entspannung.
Reisen können in Absprache mit dem Arzt problemlos unternommen werden. Dabei sollte auf eine adäquate Versorgung im Notfall, auf ausreichende hygienische und medizinische Standards sowie auf Schutz vor UV-Strahlung oder auf wohl temperierte Räume und entsprechende Kleidung geachtet werden.
Auch eine Schwangerschaft ist möglich, da PV nicht erblich ist, und einer beruflichen Karriere steht nichts im Weg.